Диета 5-ый стол
Основываясь на данных, полученных в многочисленных исследованиях, М. И. Певзнер разработал 15 лечебных диет, снижающих уровень риска последующего обострения и развития заболеваний жизненно важных внутренних органов, а также укрепляющих иммунитет человека. Одним из наиболее эффективных методов лечения и профилактики заболеваний мочевыводящей системы и печени признана диета № 5, которой можно следовать долгие годы даже в домашних условиях.
Лечебная программа не используется сама по себе как панацея от болезней, а только в сочетании с физиотерапевтическим и медикаментозным лечением. Начинать соблюдать эту диету желательно только после консультации с врачом.
При полном соблюдении всех правил диеты ремиссия может быть достигнута в очень короткие сроки, нормализуется работа всех органов пищеварения и печени, снимется обострение. Необходимо выполнять все предписания врача. Если указано использовать вчерашний хлеб, это означает, что свежий категорически запрещен. Если указано, что любая грубая пища должна перетираться, это необходимо сделать, иначе смысла в диете нет.

Общие правила диеты №5
Заболевания печени можно схематически разделить на две большие группы: заболевания тканей печени и заболевания желчевыводящих путей. Однако в тканях печени желчные протоки обычно более или менее вовлечены в процесс и поражаются заболеваниями желчных протоков паренхимы печени. Это следует учитывать при назначении терапии и, в частности, лечебного питания.
- Общее состояние больного, характер течения болезни и применяемое лечение.
- Степень нарушения обмена веществ, в регуляции которого печень играет важную роль.
- Сущность патологических процессов, лежащих в основе основного заболевания.
- синтезирует и откладывает гликоген, производит сахара, превращает белки и некоторые спирты в углеводы, превращает углеводы в жиры и, наконец, является депо сахара для организма;
- образует аминокислоты, участвует в передаче амидного азота, образует аммиак и в конечном итоге синтезирует мочевину;
- принимает участие в липидном и жировом обмене, расщепляет жиры и синтезируют высшие жирные кислоты;
- образует холестерин, синтезирует фосфолипиды и является местом образования кетонов;
- принимает участие в образовании билирубина;
- определяет основной обмен веществ, играя не последнюю роль в теплообмене;
- участвует в водно-солевом обмене и является хранилищем целого ряда витаминов;
- играет важную роль в гемодинамике, дезинтоксикации организма и иммунобиологических процессах.

Функции печени регулируются центральной нервной системой, гормональными и нейрогуморальными влияниями. Интоксикация, лихорадка, голодание, инсульт и т. д. уменьшают запасы гликогена в печени и увеличивают содержание жира в печени.
- вода от 1,5 до 2 л в день;
- соль от 6 до 10 г (при обострении панкреатита на первой стадии соль отсутствует, затем ее вводят в рацион постепенно);
- углеводы от 300 до 350 гр (количество простых быстро усваиваемых углеводов до 40 гр);
- жиры от 70 до 75 гр (норма растительных липидов –25 гр);
- белковые соединения – 90 гр, половина из которых – животные белки.
Энергетическая ценность ежедневного меню варьируется от 2100 до 2500 ккал. Увеличивается частота приема пищи до 5-6 раз в день, при этом уменьшается количество еды, потребляемой за раз. Масса суточного рациона – 3 кг.
Раз в неделю полезно проводить постные дни: овощи, кисломолочные продукты, яблоки. Необходимо ограничить потребление холестерина.

- жирное мясо и различные субпродукты;
- копченую колбасу, сало, бекон;
- яичные желтки;
- продукты, богатые животными жирами.
- Продукты нужно мелко нарезать или измельчать с помощью блендера, что позволит значительно уменьшить нагрузку на желчный пузырь.
- Блюда следует готовить на пару, запекать в духовке (без коричневой корочки), варить обычным способом.
- Запрещено жарить пищу, так как такой способ приготовления приводит к образованию окисленных жиров.
- Блюда, подаваемые пациенту, должны иметь температуру от 15 до 65 градусов – горячая или холодная пища раздражает слизистые оболочки желудка и стимулирует процесс производства желчи.
- Допустимое суточное потребление соли не должно превышать 10 гр.
- Строго запрещены спиртосодержащие напитки, так как они вызывают спазмы мочевого пузыря, появление печеночных колик.
- Процесс приема пищи должен быть медленным, каждый кусок должен быть тщательно пережеван.
Показания к диете №5
В приоритете – химически и механически щадящее воздействие на слизистую оболочку желудка и кишечника с помощью здоровой пищи. Особое внимание уделяется качеству продуктов, включаемых в рацион. Значение имеет способ приготовления и отказ от вредных добавок.
- при хронической форме гепатита (вне обострения);
- при желчнокаменной болезни;
- при холецистите (после выздоровления);
- при колите с периодическими запорами;
- при циррозе печени (при отсутствии дисфункций);
- при панкреатите и гастродуодените;
- при различных патологиях кишечника.

«Стол №5»: что можно и что нельзя
Будет полезно обогатить диету продуктами, содержащими магний. Этот элемент помогает выводить вредный холестерин из организма, а также снимает мышечные спазмы, выстилающие желчный пузырь, что способствует оттоку желчи. Рекомендуется включить в рацион продукты, стимулирующие моторику кишечника.
- При лечении желчнокаменной болезни запор недопустим. Хотя бы раз в день нужно есть свеклу, сливы и продукты, содержащие растительную клетчатку.
- Продукты, содержащие кальций, должны присутствовать в рационе пациента, который лечит желчнокаменную болезнь (молочные продукты). Кальций не позволяет избытку холестерина оседать и образовывать камни.
- Два литра чистой воды – обязательная суточная норма при желчнокаменной болезни. Это поможет снизить концентрацию желчи, сделать ее более жидкой и очистить протоки. Также хорошо пить щелочную минеральную воду, но только по указанию врача.
- Достаточное количество белка в рационе чрезвычайно важно. Его следует получать из нежирных сортов мяса и рыбы, бобов и яичных белков.
- В случае нарушения холестеринового обмена необходимо иметь в рационе такие важные вещества, как Омега-3, 6 и 9. Они содержатся в в растительных маслах, особенно в семенах льна, а также в морской рыбе.
МОЖНО включать в рацион
НЕЛЬЗЯ включать в рацион
супы без мяса на овощном бульоне (предварительно протертые);
молочные супы с макаронными изделиями или крупами;
борщи (сваренные без мяса);
щи (без мяса и кости)
концентрированные грибные и мясные бульоны;
Вторые блюда (гарнир)
крупяные каши (в протертом или полувязком состоянии);
пудинги, суфле и творожные запеканки с изюмом
мюсли и овсяные хлопья
Блюда и закуски
сельдь (предварительно вымоченная);
фруктовые или овощные салаты
имбирь (в маринованном виде)
Рыба, мясо и морепродукты
креветки, мидии и кальмары;
лосось и семга (на пару или слабосоленые);
мясо и рыба (до трех раз в неделю);
допустим плов и голубцы
субпродукты (печень, почки, желудочки, язык и пр.);
колбаса, сардельки, сосиски;
свекла, кабачки, картофель, морковь (отварные, запеченные);
баклажаны, брокколи, сельдерей;
салат, помидоры, огурцы, болгарский перец
капуста, редис, кукуруза;
яблоки (преимущественно в запеченном виде);
гранат (без гемохроматозов)
сырые фрукты и ягоды
печенье (только галетное)
блины и сегодняшний хлеб;
слоеное и дрожжевое тесто
вареники с начинкой из ягод и картофеля;
мармелад на пектине;
мусс, домашнее желе, кисель собственного приготовления;
сухофрукты (курага, чернослив, финики);
яблочный зефир и меренги
пирожные и крема;
шоколад (горький, молочный)
йогурт, кефир, сметана;
творог, цельное пастеризованное молоко
продукты с показателем жирности более 2%
сливочное (до 30 гр);
растительные (от 10 до 15 гр)
желток (не более ½ шт. в день)
яйцо сваренное вкрутую
свежевыжатые соки (без добавления сахара);
желе (домашнее приготовление);
муссы (приготовленные на ксилите)
зеленый чай и кофе;
спиртосодержащие напитки и газировка
Приправы и соусы
ванилин и корица;
базилик, укроп и петрушка;
кетчуп, горчица и майонез (магазинные);
пряности, и хрен;
уксус и острый перец
Разновидности диеты №5
Предварительно нужно изучить разновидности диеты. Каждая из них имеет определенное предназначение и свои особенности.
Единое для всех – время приема пищи. Завтрак должен быть в 8.00-9.00, полдник – с 12.00 до 13.00, ужин – с 16.00 до 17.00, второй ужин – в 19.00-20.00. Легкий перекус в качестве третьего ужина допустим в 20.00 (кефир, ряженка и пр.).

Стол номер 5а
Диета 5а является переходным моментом после диеты №4. Благодаря правильно подобранному рациону удается значительно уменьшить нагрузку на печень и максимально восстановить функциональность органа. Основное ее отличие заключается в особом приготовлении блюд. Все продукты должны употребляться только в приготовленном и тщательно протертом виде. Супы готовятся на овощных бульонах. Крупы необходимо доводить до разваренного состояния.
- компенсированный цирроз печени;
- холецистит;
- гепатит в острой фазе;
- резекция желчного пузыря (назначается на 3-й день).
- сырые овощи запрещены, разрешен жидкий суп без мяса;
- из фруктов можно термически обработанные яблоки;
- не рекомендуется к употреблению пшено и телятина;
- для исключения застоя желчи, необходимо организовать шестиразовое питание;
- допустимо максимум три ломтика сушеного хлеба в день;
- запрещены продукты, которые не полностью расщепляют жир;
- порция не должна превышать более 100 гр на блюдо.
Стол номер 5в
Показанием для введения диеты 5в является хронический панкреатит. Отличительная особенность предлагаемого лечебного питания заключается во введении в рацион большего количества продуктов, содержащих белок. Суточная норма должна составлять около 130 гр. При этом необходимо сократить потребление углеводов и жиров.
Стол 5в рекомендуется соблюдать на протяжении всей жизни. Диетическое питание уменьшает процесс прогрессирования болезни и снижает возможность возникновения рецидива.
- приготовление овощных супов на мясных бульонах без добавления соли;
- употребление только запеченных овощей и фруктов;
- пища обязательно должна быть измельченной;
- между приемами пищи необходимо соблюдать промежуток в 3 часа;
- чтобы избежать снижения содержания витамина C в организме, рекомендуется пить отвар из плодов шиповника.
Стол номер 5п (I)
- на протяжении первого дня рекомендуется обойтись отваром шиповника;
- далее вводятся негустые каши;
- рекомендуются паровые блюда;
- полезны протертые овощные супы.
Стол номер 5п (II)
Показан при хронической форме и на стадии затухания острого панкреатита. Главная цель заключается в нормализации процессов метаболизма и предотвращении дальнейшего развития заболевания, а также в исключении возникновения рецидивов.
- приготовление щадящими способами (запекание, варка, запекание);
- исключение из рациона продуктов, содержащих грубые волокна;
- увеличение количества белков, ограничение соли и углеводов;
- организация дробного пятиразового питания;
- включение в рацион только перетертой пищи.
Стол номер 5щ
Диета 5щ предполагает уменьшение симптоматики при нарушенном желчеотделении, сопровождаемом дуоденитом. Направлено лечебное питание на восстановление обменных процессов и снижения оттока желчи. При этом раз в неделю предусмотрен разгрузочный день.
- исключить из рациона продукты с грубой клетчаткой;
- запрещены растительные жиры;
- еда должна быть варенной или запеченной;
- пятиразовое питание;
- в середине недели необходимо устраивать разгрузочный день;
- допускается употребление не протертой пищи.
Стол номер 5ж/л
- исключить употребление сырых продуктов;
- обеспечить изобилие качественных белков и насыщенных жиров;
- разделить питание на пять приемов;
- овощи и мясо следует отваривать.
Стол номер 5р
Разновидность данного дополнения к основной терапии показана при развитии демпинг-синдрома на фоне проведения операции язвы желудка. Основное направление диеты заключается в уменьшении секреторной активности ЖКТ, снижении раздражения слизистой желудка.
- уменьшение объема порций;
- доведение суточного питания до 7-8 приемов;
- отдых после приема пищи в лежачем положении в течение 15-20 минут;
- первые дни после проведения операции необходимо принимать пищу лежа на левой стороне;
- еда варится и измельчается в блендере;
- питье должно быть не более 200 мл при одноразовом приеме.
Особенности стола №5 при желчнокаменной болезни
- минимизировать продукты, содержащие холестерин для исключения образования камней в желчном пузыре;
- употреблять пищу небольшими порциями до 5-6 раз в день;
- есть только горячую пищу, которая способствуют оттоку желчи;
- исключить холодную или чрезмерно горячую пищу;
- обеспечить питьевой режим – до 2 литров в день;
- еженедельно делать разгрузочные дни на огурцах, кефире, яблоках или твороге.
- творог, кефир и сыры – содержащие необходимые организму белки и кальций и создающие щелочную среду, предупреждающую увеличение вязкости и плотности желчи;
- обезжиренная рыба и мясо, белок куриного яйца, растительные масла – обеспечивают нормальное производство желчных кислот;
- свежие ягоды, овощи и фрукты, богатые витаминами групп А, В и С – снижают процессы кристаллизации желчи;
- каши из пшена, гречки и ячменной крупы, а также сухофрукты – содержат необходимое количество магния, насыщая внутренние органы и ткани;
- сливы, свекла и продукты с высоким содержанием клетчатки – повышают перистальтику кишечника и предотвращают появление запоров;
- минеральную воду (Ессентуки №17) – способствует нормализации пищеварительных процессов.
Имеется ряд продуктов, которые запрещены к употреблению. Среди них следует выделить жирные сорта мяса и рыбы, животные жиры и желток куриного яйца. Недопустимо включать в рацион жареные, копченые и маринованные продукты. Исключить следует концентрированные грибные супы. Отказаться нужно от мучных и сдобных изделий, а также от кисло-сладких сортов ягод. Негативно сказывается на состоянии желчного пузыря крепкий кофе и чай, а также черный шоколад. Недопустимы спиртные напитки, маринады и пряности.
Таблица – Диета №5 при желчнокаменной болезни – образцовое меню
Продукт или блюд
овсянки с оливковым маслом
стакан чая с молоком
порция вегетарианского супа
приготовленные на пару овощи (желательно морковь)
отвар диких роз с хлебом или сухариками
котлеты из капусты и моркови с растительным маслом
Полезно за 2 часа до сна выпивать стакан кефира. Жирность должна быть не более 2%.
Если пациент положительно реагирует на изменение диеты, стол вводят в течение длительного периода времени. Минимальная продолжительность – 5 недель или до тех пор, пока не наступит постоянная ремиссия. Продолжительность употребления обусловлена максимальным приближением диеты №5 к нормальному здоровому питанию.
Этот курс проводится длительное время в течение 1,5-2 лет. Питание и ингредиенты могут быть изменены в соответствии с основными рекомендациями диеты.
Диета №5 после удаления желчного пузыря
Многие люди, которые подвергаются удалению желчного пузыря, испытывают некоторые осложнения в дальнейшем. Исследования показали, что 10 – 30% пациентов, перенесших удаление желчного пузыря, страдают от диареи. Это осложнение должно проходить само по себе в течение определенного периода времени. Но бывают случаи, когда этот неприятный симптом сохраняется в течение многих лет.
При здоровом желчном пузыре секреция и поток желчи находятся под контролем гормона, называемого холецистокинином. Как только желчный пузырь удален, этот гормон больше не контролирует поток желчи. Было обнаружено, что после удаления желчного пузыря поток желчи является непрерывным.
Желчные соли необходимы для переваривания и поглощения жира. Если человек, перенесший операцию по удалению желчного пузыря, употребляет в пищу продукты с высоким содержанием жиров, происходит плохая усвояемость, что может привести к жирной диарее. Исследования показали, что содержание жира в стуле выше у людей, у которых был удален желчный пузырь.
- есть нужно медленно и хорошо пережевывать пищу;
- ни в коем случае не переедать;
- рекомендуется употребление пищи небольшими порциями 5 или 6 раз в день;
- потребление насыщенных жиров должно быть ограничено;
- пища должна быть приготовлена на пару или запеченная;
- следует постепенно увеличивать количество клетчатки в рационе, что поможет нормализовать стул и остановить диарею в случае ее возникновения;
- желательно после еды двигаться в течение 5-10 минут, физические упражнения помогают в улучшении пищеварения.

Количество калорий, обеспечиваемых жиром, должно быть ограничено менее чем 30% от общего рациона.
Употребление овощей имеет особое значение. При удалении желчного пузыря помощь кишечнику более актуальна. Приготовленные овощи легче усваиваются и помогают снизить кислотность, вызванную желчью.
Сырые овощи более сложны для переваривания. Хотя они приносят такое же количество клетчатки, лучше не усложнять работу кишечника.
- цветная, белокочанная капуст;
- брокколи;
- морковь;
- болгарский перец;
- зеленые листовые овощи.
- яблоки, бананы, сухофрукты;
- морковь;
- голубая ежевика;
- брюссельская капуста.
- шоколад;
- колбасные изделия;
- яйца, особенно желток из-за высокого содержания жира;
- голубая рыба, морепродукты;
- цельное молоко, масло, сливки;
- репа, перец, редис, чеснок;
- сырые яблоки, дыня, арбуз, цитрусовые;
- масличные продукты: оливки, грецкие орехи, фундук, миндаль;
- продукты, вызывающие метеоризм (бобовые, капуста, артишок, сырой лук);
- спиртные напитки;
- газированные напитки;
- красное мясо и жирная рыба;
- крепкий кофе и чай;
- табачные изделия.
Желчная диета должна содержать около 30 г липидов в день, то есть менее 25% от общего количества.
- теплый травяной чай (ромашка);
- обезжиренное молоко, творог, йогурт;
- рис, макароны, хлеб, крекерное печенье;
- очищенные бобовые (умеренно);
- фрукты запеченные, вареные в сиропе;
- постное мясо, нежирная вареная ветчина;
- постная или белая рыба;
- сухари или подсушенный хлеб;
- овощные супы с гречкой, рисом, перловкой или вермишелью (овощи не разрешается пассировать);
- омлеты на пару;
- варенные или тушеные овощи (тыква, баклажаны, кабачки, капуста, морковь);
- из сырых овощей разрешены огурцы, помидоры, салат;
- кисель, некрепкий чай;
- мармелад, зефир, сахар, мед.
- В течение первых 24 часов после операции. Необходимо употреблять только обезжиренные жидкости – в небольших объемах вода, отвар из ромашки. В зависимости от состояния пациента некоторые продукты могут быть введены в жидкой форме – обезжиренное молоко, фруктовый сок (за исключением цитрусового), обезжиренные куриные бульоны или овощи.
- Через 48 ч после операции. Вводится полужидкая диета с низким содержанием жиров. Введение пищи производится на основе толерантности каждого человека. Это могут быть: обезжиренные молочные продукты (кроме сыра), печеные яблоки, желе, фруктовая каша, картофельное или овощное пюре с обезжиренной курицей, овощное пюре с сигом и т. д.
- Третий день. Разрешены с учетом небольших порций: обезжиренные молочные продукты, отварное постное мясо или белая рыба, отварные фрукты, запеченные или в сиропе, мягкий хлеб и т. д.
- В последующие дни. Допускается увеличение порций. Если толерантность хорошая, можно придерживаться умеренных количеств в течение 2-3 недель. Основным источником диетических жиров должно быть оливковое масло. В течение первых 3 недель следует исключить физические нагрузки.
- Через месяц после операции. Можно осторожно переходить к обычному питанию. С этого момента можно готовить на гриле в дополнение к приготовленному на пару, запеченному, вареному. Стоит воздержаться от жарки и от выпечки. Бобовые после приготовления следует освободить от кожицы.
- увеличивать порции следует постепенно;
- обильный рацион может вызвать дискомфорт;
- употребление слишком жирной пищи может вызвать приступы боли и даже диарею.
Организм человека имеет особенность легко приспосабливаться к изменениям, со временем привычный образ жизни восстанавливается. Очень важно следовать рекомендациям врача, чтобы избежать повреждения пищеварительного тракта. Около 95% людей, у которых был удален желчный пузырь, смогли вернуться к нормальному питанию в течение короткого времени.
Лечебный рацион
Предлагаем примерное сбалансированное меню на неделю. Некоторые продукты и блюда можно менять в зависимости от личных предпочтений, но в рамках дозволенного.
Меню диеты №5 (режим питания)
- Завтрак: омлет в пароварке из 2 яиц с половиной помидоров и большим количеством овощей, яблоки и морковный салат с медом.
- Второй завтрак: порция (150 г) творожной запеканки и стакан кефира.
- Обед: пшеничный суп на овощном бульоне, 100 г свекольной икры, 1 ломтик сухого серого хлеба.
- Перекус: 1 нежирная мясная котлета, 1 свежий огурец.
- Ужин: блюдо из вареной капусты и 150 г отварной рыбы.
- Завтрак: 150 г творога, 5 шт. чернослив, стакан фруктового желе.
- Второй завтрак: тарелка винегрета (без маринованных огурцов), ломтик хлеба из отрубей.
- Обед: борщ (варить на бульоне нельзя), 150 г отварной телятины.
- Перекус: салат из свежей редьки, огурца с льняным маслом.
- Ужин: 1 печеное яблоко, 2 печенья, стакан кефира.
Среда
Пост на кефире. Нужно взять 1-1,5 литра 1%-го кефира и употребить его за 5-6 приемов в течение дня. Допустимо также пить воду и несладкий чай.
- Завтрак: тарелка сладкой овсяной каши, 1 печеное яблоко, 150 г натурального йогурта.
- Второй завтрак: блюдо из сырой свеклы, слив и яблочного салата, посыпанное нарезанными грецкими орехами и приправленное йогуртом.
- Обед: овощной суп с овощами, ломтик ржаного хлеба, 100 г запеченной рыбы.
- Перекус: отварная куриная ножка.
- Ужин: две средних печеных картофелины с растительным маслом, салат из огурцов и помидоров с льняным маслом и зеленью.
- Завтрак: тарелка гречневой каши, 2 яйца вкрутую без желтков, 1 помидор, посыпанный зеленью и тертым сыром.
- Второй завтрак: миска фруктового салата со стаканом кефира или простого йогурта.
- Обед: тарелка чечевицы с курицей и овощами, ломтик сухого хлеба.
- Перекус: один средний баклажан, запеченный с адыгейским сыром.
- Ужин: тарелка супа из риса с молоком.
- Завтрак: тарелка пшенной каши с яблоками и сухофруктами, стакан слабого чая с лимоном.
- Второй завтрак: 200 г запеченной тыквы с медом.
- Обед: блюдо из картофельного пюре, 150 г рыбы, приготовленной в пароварке, один помидор.
- Перекус: омлет из 2-х белков с большим количеством овощей.
- Ужин: блюдо из вареной капусты с овощами, одна паровая котлета.
Воскресенье
Пост на зеленых яблоках. Полтора килограмма разделить на 6 приемов в течение дня. Нужно пить много чистой негазированной воды и несладкого чая.
Такая диета поможет улучшить состояние желчного пузыря и протоков, снизить уровень холестерина.

Плюсы и минусы
- физиологический баланс и легкая переносимость;
- нормализация функции желчного пузыря и печени;
- профилактическое действие, предотвращение рецидивов.
- необходимы навыки приготовления пищи, а также время, чтобы сделать это (некоторые блюда являются сложными и длительными в исполнении);
- в большинстве случаев диета должна соблюдаться в течение длительного времени.
В стационарных условиях пациентов кормят четыре раза в день. На завтрак приходится 25-30% суточной калорийности, на обед – 35-40%, на полдник – 10-15% и на ужин – 25-30%. Аналогично нужно поступать и в домашних условиях. Особое внимание необходимо уделить завтраку, поскольку утром энергозатраты являются максимальными, а к вечеру они снижаются.
- восстанавливается работа печени;
- нормализуется функция желчных протоков;
- предотвращается развитие новых камней;
- уменьшается масса тела;
- улучшается общее состояние здоровья.
В ежедневном рационе должны присутствовать фрукты и овощи. Белковая пища должна присутствовать 1-2 раза в день. Рыбные и мясные блюда должны сочетаться с овощами. Чем разнообразнее будет рацион, тем лучше. Но основной упор нужно делать не на количество, а на качество с медицинской точки зрения.
Номерная система диет направлена на лечение зафиксированных заболеваний, без учета потребностей конкретного пациента. Данный вариант удобен для организации коллективного, но не индивидуального питания. В современной диетологии диеты по Певзнеру уже считаются устаревшими, т. к. они рассчитаны преимущественно на обобщенные модели заболеваний, а не на больных, которые могут страдать несколькими недугами. На практике пациенты часто не «вписываются» в установленную модель болезни, поэтому и диета им не подходит.
Жизнь при хронической почечной недостаточности
Как живут люди с хронической почечной недостаточностью? Если болезнь не на терминальной стадии, то пациенты проходят консервативное лечение. Стадию определяют по скорости клубочковой фильтрации (СКФ). При терминальной 5-й стадии она ниже 15 мл/мин/1,73м² — здесь уже требуется диализ или трансплантация почки. Хронической считают почечную недостаточность с 3-ей по 5-ю стадии — СКФ ниже 60 мл/мин/1,73м². На любой из них пациент должен вести особый образ жизни: соблюдать диету и ряд рекомендаций, назначаемых врачом.
В чем особенности жизни при ХПН и что делать
При хронической недостаточности почки перестают нормально выполнять свою функцию — выведение продуктов обмена с мочой. В результате они копятся в организме человека. В первую очередь это мочевина и креатинин. Именно по уровню последнего оценивают функцию почек. Высокий креатинин — это нарушение функции почек. Поэтому при ХПН важно регулярно сдавать анализы для проверки уровня этого продукта распада. Чтобы он не повышался, необходимо следовать ряду правил.
Избегать тяжелой физической нагрузки
Она повышает уровень креатинина. Это обусловлено тем, что данное вещество — конечный продукт креатин-фосфатной реакции в мышцах при их энергетическом обмене, работе и возникновении травм. Отсюда высокая физическая нагрузка — это высокий уровень креатинина, с которым и без того не работающие почки не могут справиться.
Ограничить белковые продукты
При хронической почечной недостаточности в диете ограничивают белок: при СФК ниже 50 мл/мин — до 30-40 г/сут., ниже 20 мл/мин — до 20-24 г/сут. Это необходимо, чтобы уменьшить нагрузку на почки. В то же время с началом диализа количество белка увеличивают до 1,1-1,5 г/кг/сут. Все потому, что в процессе диализа вымывается много важных компонентов, и белок на состояние почек влияет уже не так сильно.
Употреблять достаточно углеводов и жиров
Вместо белка в рационе должно быть достаточное количество углеводов и жиров. Основу рациона составляют сложные углеводы, которые не повышают глюкозу и медленно всасываются, и ненасыщенные жиры, полезные для сердца и сосудов.
Соблюдать калорийность рациона
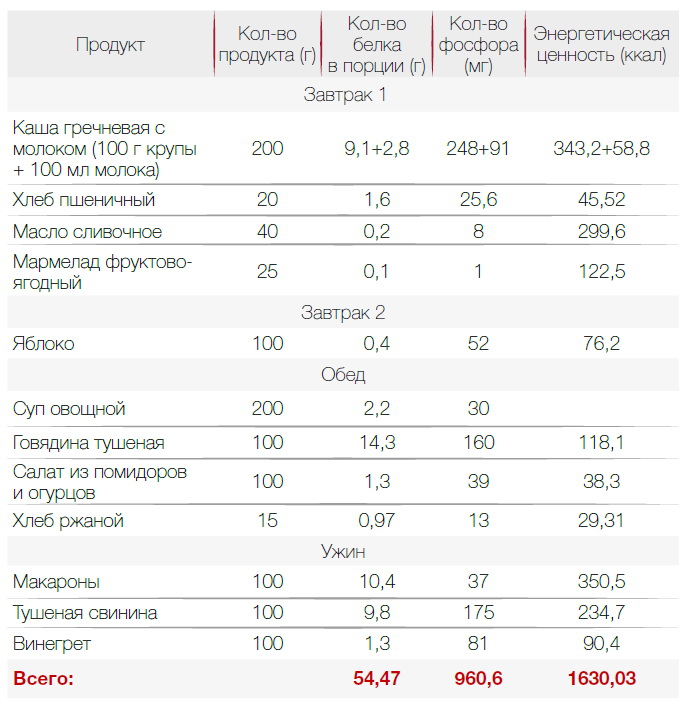
В диете при хронической почечной недостаточности важна калорийность. Она должна быть высокой — около 3000 ккал для восполнения всех витаминов и минералов. Диета назначается индивидуально, поэтому 3000 ккал — ориентировочное число. Пример меню с учетом требований приведен ниже.
Контролировать поступление микроэлементов и воды
Поскольку почки плохо работают, они не выводят калий, а от его избытка нарушается работа сердца. Поэтому количество калия, поступающего с пищей, нужно контролировать. Он содержится в картофеле и других овощах. Чтобы снизить количество калия, эти овощи перед приготовлением нужно порезать и замочить на 6-10 часов, причем как можно чаще воду менять.
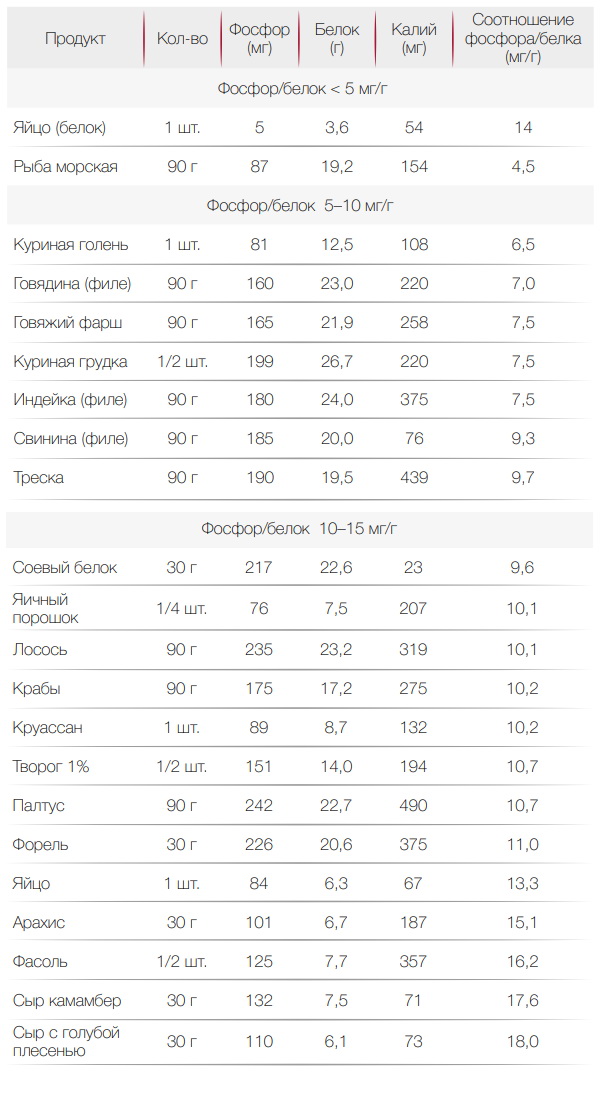
Еще необходимо ограничить поступление фосфора. При ХПН он может привести к поражению костей и сердца. Фосфор содержится в белковой пище. В растительной тоже есть, но из нее фосфор усваивается хуже. Также его количество снижается при термической обработке пищи. Выбирая продукты, стоит обращать внимание на те, что имеют низкий фосфорно-белковый индекс — ниже 20 мг/г. Примеры продуктов питания при почечной недостаточности с таким индексом приведены в таблице.
Другое важное правило питания при ХПН — следить за питьевым режимом. При выраженных отеках приходится уменьшить количество выпиваемой воды. В таком случае нужно ежедневно в одно время, после опорожнения мочевого пузыря и кишечника взвешиваться. Если вес резко увеличился — значит произошла задержка жидкости. При ограничениях количества воды можно рассасывать кусочек льда, а с сухостью во рту поможет справиться полоскание, жевательная резинка, леденцы или долька лимона.
Контролировать артериальное давление
Кровяное давление нужно контролировать, оно должны быть на уровне не выше 130/80, максимальные показатели — 140/90. Для этого на диете при ХПН количество соли в день ограничивается 2-3 г в сутки. При развитии выраженной гипертензии необходимо перейти на бессолевую диету.
Чтобы уменьшить количество соли в сутки, можно следовать таким советам:
- убрать солонку со стола;
- не солить пищу во время приготовления (солить готовую порцию);
- избегать продуктов, богатых натрием (так называемая скрытая соль, где ее вкус не ощущается, но она есть);
- внимательно читать этикетки к продуктам, обращая внимание на соли натрия;
- в кафе и ресторанах выбирать диетические блюда (в них меньше соли);
- вместо соли использовать приправы вроде корицы, куркумы, чеснока, лука, лаврового листа, кардамона.
Полезные советы для пациентов с ХПН
Образ жизни пациента с хронической почечной недостаточностью действительно полон ограничений, но это помогает долгое время поддерживать организм в нормальном состоянии. Специалисты рекомендуют вести дневник питания, внося в него все употребляемые продукты. Этот дневник в дальнейшем может быть полезен и для врача, который сможет скорректировать рацион, если состояние вдруг ухудшилось.
На кухне под рукой всегда стоит держать таблицы с содержанием в продуктах всех микро- и макроэлементов и их энергетической ценности. Для более точных расчетов рациона нужно иметь кухонные весы. Все это поможет предотвратить повышение креатинина и ухудшение работы почек.
Всегда нужно учитывать, что приведенные советы носят общий характер. Для получения точных рекомендаций необходимо обратиться к врачу. В Государственном центре урологии вы можете получить помощь по полису ОМС. Диагностика и лечение будут для вас бесплатными. Просто запишитесь на прием в онлайн-форме или по контактному номеру клиники.
Акопян Гагик Нерсесович — врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Источник https://wer.ru/articles/dieta-5-yy-stol/
Источник https://clinica-urology.ru/stati-i-publikatsii/zhizn-pri-khronicheskoy-pochechnoy-nedostatochnosti/
Источник






